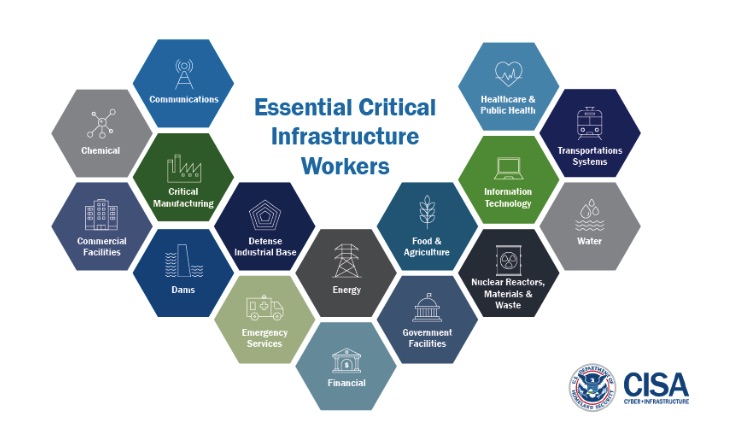
La gestione dei dati clinici si configura come “infrastruttura critica” a livello nazionale nell’emergenza COVID-19. A sottolinearlo è l’Agenzia per la Sicurezza Informatica e delle Infrastrutture (Cybersecurity and Infrastructure Security Agency, CISA) degli Stati Uniti che, nel documento “Guidance on the Essential Critical Infrastructure Workforce: Ensuring Community and National Resilience in COVID-19 Response”, diffuso il 23 marzo, elenca 16 sistemi infrastrutturali fondamentali per la società (vedi immagine). In base a quanto comunicato dalla CISA, che riprende la definizione dell’USA Patriot Act del 2001, il fallimento, o addirittura, la perdita di tali sistemi «avrebbe un impatto debilitante sulla sicurezza, la stabilità economica, la salvaguardia della salute pubblica nazionale, o qualsiasi combinazione di tali questioni».
Tra le infrastrutture critiche rientrano il personale medico e infermieristico, le strutture sanitarie, e i lavoratori che «effettuano ricerche cliniche critiche necessarie per la risposta COVID-19». Ma, allo stesso modo, gli addetti alla gestione di «piani sanitari, fatturazione e informazioni sanitarie» e quanti «svolgono funzioni di sicurezza informatica presso strutture sanitarie». La portata sistemica della gestione del Clinical Data Management e delle tecnologie connesse è sottolineata, dunque, già dal primo punto del documento CISA.
Gli operatori dei data center, infatti, oltre alla condivisione di dati per la realizzazione di trial clinici (vedi l’iniziativa Solidarity dell’OMS) confrontano le misure di identificazione e gestione dei rischi connessi a COVID-19 e le precauzioni da mettere in atto, come procedure per limitare l’infezione, quarantena, routine di decontaminazione, temi relativi alle risorse umane e alla supply chain, alla sicurezza delle forniture di servizi e altre questioni operative.
Linee guida per le giurisdizioni locali
Obiettivo della guida è quello di aiutare i governi, statali e locali, e il settore privato a garantire che i dipendenti essenziali per le operazioni delle infrastrutture critiche possano continuare a lavorare con il minor numero possibile di interruzioni. Per questo motivo i funzionari statali e locali possono utilizzare il framework per aiutare a gestire la risposta all’emergenza Coronavirus, e ad armonizzare le linee guida tra le varie giurisdizioni.
L’elenco delle 16 Critical Infrastructure identifica i lavoratori che conducono una serie di operazioni e servizi essenziali per la continuità delle attività sistemiche, tra cui i centri operativi del personale, la manutenzione e la riparazione delle infrastrutture critiche, i call center operativi, la costruzione di edifici e lo svolgimento di funzioni di gestione. I settori che supportano rappresentano (ma non sono necessariamente limitati a): medicina e sanità, telecomunicazioni, sistemi informatici, difesa, alimentazione e agricoltura, trasporti e logistica, energia, acqua e acque reflue, forze dell’ordine e lavori pubblici.